В России АГ встречается у 5-30% беременных, и на протяжении последних десятилетий отмечается тенденция к увеличению этого показателя. По данным ВОЗ в структуре материнской смертности доля гипертензивного синдрома составляет 20-30%, ежегодно во всем мире более 50 000 женщин погибает в период беременности из-за осложнений АГ.
Критерием АГ у беременных являются уровни систолического АД > 140 мм. рт. ст. и/или диастолического АД > 90 мм. рт. ст. Ранее АГ у беременных диагностировалась и при повышении уровня САД на 30 мм. рт. ст. и/или ДАД на 15 мм. рт. ст. по сравнению с данными, регистрировавшимися исходно. В настоящее время этот критерий диагностики исключен из всех международных рекомендаций!
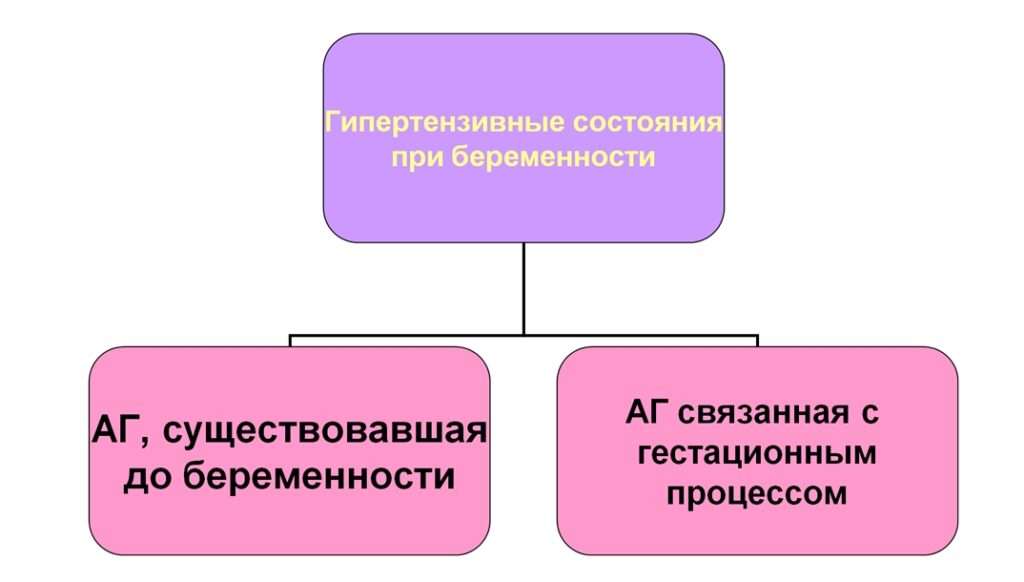
Классификация АГ:
– Хроническая АГ
– Гипертоническая болезнь
– Вторичная (симптоматическая) АГ
– Гестационная АГ
– Преэклампсия/эклампсия
– Преэклампсия/эклампсия на фоне хронической АГ
Хроническая АГ
Хроническая АГ – это АГ, диагностированная до наступления беременности или до 20 недели ее развития. АГ, возникшая после 20 недели гестации, но не исчезнувшая после родов в течение 12 недель, также классифицируется как хроническая АГ.

| Категория АД | САД мм.рт.ст. | ДАД мм.рт.ст. | |
| Нормальное | <140 | и | < 90 |
| Умеренная АГ | 140-159 | и/или | 90 – 109 |
| Тяжелая АГ | ≥ 160 | и/или | ≥ 110 |
Гестационная АГ – повышение уровня АД, впервые зафиксированное после 20 недели беременности и не сопровождающееся протеинурией.
Преэклампсия – специфичный для беременности синдром, который возникает после 20-й недели гестации, определяется по наличию АГ и протеинурии (больше 300 мг белка в суточной моче).



Эклампсию диагностируют в случае возникновения у женщин с ПЭ судорог, которые не могут быть объяснены другими причинами.
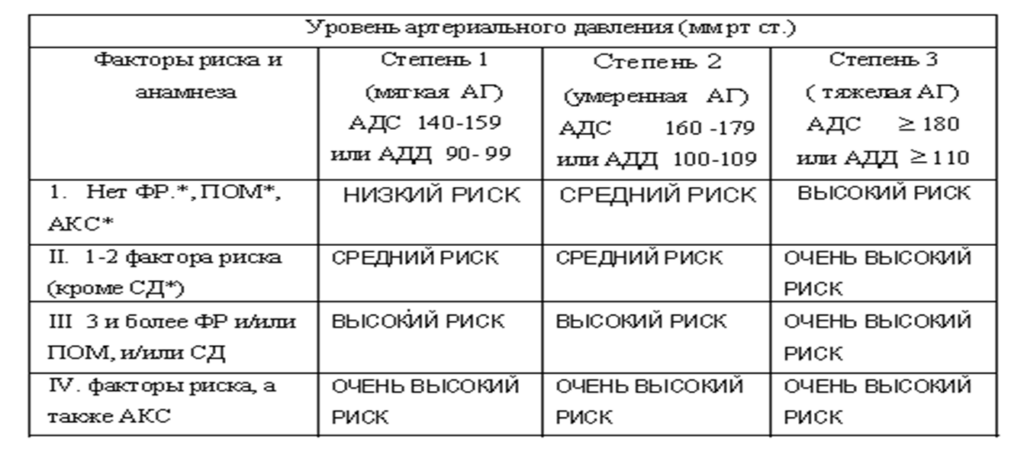
1. Беременность 11 недель. Хроническая АГ Iст., Iст., риск 1 (у пациентки при САД 140 – 159 мм рт.ст. и/или ДАД 90 – 109 мм рт.ст.).
2. Беременность 15 недель. Хроническая АГ, реноваскулярная, тяжелого течения (у пациентки с диагностированной до беременности или на ранних ее сроках реноваскулярной вторичной АГ при уровне АД > 160/110 мм рт.ст.).
3. Беременность 22 недели. Гестационная АГ, умеренная (у беременной с впервые развившейся АГ после 20 недель гестации при уровне АД 140-159/90- 109 мм рт.ст.).
4. Беременность 34 недели. Преэклампсия, умеренно выраженная (у пациентки с ранее неосложненным течением беременности при появлении АГ с уровнем АД не выше 160/110 мм рт.ст. и протеинурией не более 5г/сут.).
-Измерение уровня АД следует проводить у беременной в покое после 5-минутного отдыха.
-В течение предшествующего часа женщина не должна выполнять тяжелую физическую нагрузку.
-Измерение уровня АД осуществляется в положении беременной «сидя», в удобной позе, или «лежа на левом боку».
-Манжета накладывается на руку таким образом, чтобы нижний край ее находился на 2 см выше локтевого сгиба, а резиновая часть манжеты охватывала не менее 80% окружности плеча.
-Измерение уровня АД проводится дважды, с интервалом не менее минуты, на обеих руках.
-Уровень САД определяется по I фазе тонов Короткова, ДАД – по V фазе (полное исчезновение звуковых сигналов).
-При выявлении повышенного уровня АД у беременной целесообразно проведение суточного мониторирования АД (СМАД) для подтверждения диагноза АГ.
| Лабораторные показатели | Изменения при развитии ПЭ |
| Гемоглобин и гематокрит | Повышение значений показателей вследствие гемоконцентрации. Характерно для ПЭ и является индикатором тяжести процесса. |
| Лейкоциты | Нейтрофильный лейкоцитоз |
| Тромбоциты | Снижение, уровень менее 100 х 10 3 /л свидетельствует о развитии тяжелой ПЭ |
| Мазок крови | Наличие фрагментов эритроцитов свидетельствует о развитии гемолиза при тяжелой ПЭ |
| МНО, ПТИ | Повышение при ДВС-синдроме |
| Креатинин, моч. кислота | Повышение |
| АСТ,АЛТ,ЛДГ | Повышение определяет тяжелое течение |
| Протеинурия | Должна рассматриваться как ПЭ, пока не доказано противоположное |
| Альбумин крови | Снижение (указывает на повышение проницаемости эндотелия, характерное для ПЭ). |
Цель лечения беременных с АГ различного генеза:
1. предупредить развитие осложнений, обусловленных высоким уровнем АД
2. обеспечить сохранение беременности, физиологическое развитие плода и нормальные роды.
3. фармакотерапия, по возможности, должна быть патогенетической и обеспечивать органопротекцию.
4. адекватная терапия в период беременности будет способствовать снижению общего риска сердечно-сосудистых заболеваний в отдаленном периоде.
Тактика введения беременных с хронической АГ
-У беременных с тяжелой хронической АГ в I триместре без антигипертензивной терапии в 50 % случаев наблюдается потеря плода, отмечается значительная материнская летальность.
-Антигипертензивная терапия способствует пролонгированию беременности и увеличивает зрелость плода.
-Эффективный контроль уровня АД способствует уменьшению риска гибели плода в 10 раз.
-Женщины, у которых АГ хорошо контролировалась до беременности, могут продолжить лечение теми же препаратами (за исключением ингибиторов АПФ и блокаторов АТ – рецепторов к ангиотензину II ).
-При хронической АГ в первой половине беременности возможно физиологическое снижение уровня АД до нормальных величин.
Тактика введения беременных с гестационной АГ
-Требует госпитализации пациентки для наблюдения, уточнения диагноза, исключения возможного развития ПЭ.
-Антигипертензивная терапия начинается немедленно.
-В случае отсутствия прогрессирования заболевания и при стабильных функциональных показателях плода, умеренной АГ, эффективной антигипертензивной терапии дальнейшее наблюдение за пациенткой может проводиться амбулаторно с еженедельным контролем за ее состоянием.
Тактика введения беременных с ПЭ/ЭК
У женщин с умеренно выраженной ПЭ до 34 недель беременности может быть использована медикаментозная терапия, которая проводится в условиях стационара.
При выявлении признаков ухудшения состояния матери или плода показано немедленное родоразрешение.
При развитии ПЭ на фоне хронической АГ применяются те же принципы, что и при ПЭ без предществующей АГ.
В 28 испытаниях антигипертензивная терапия сравнивалась с плацебо или отсутствием лечения (3200 женщин). Было отмечено снижение в два раза риска развития тяжелых форм АГ при применении гипотензивной терапии, однако не было отмечено существенного влияния на частоту развития преэклампсии, преждевременных родов, перинатальные исходы .
В 2 проведенных мета-анализах было выявлено, что снижение АД у матери ассоциировано с низким весом ребенка при рождении. Показано, что снижение АД на 10 мм рт. ст. ассоциировано со снижением веса плода на 176 грамм.
Приемлемым диапазоном значений уровня АД при лечении АГ у беременных следует считать показатели систолического АД 130-150 мм рт.ст. и диастолического АД 80-95 мм рт.ст.
В зарубежной литературе существуют аналогичные рекомендации, в которых указано, что стремиться следует к поддержанию уровня АД 140-55/90-05 мм рт.ст.
Изменение образа жизни:
– Не следует увеличивать физическую нагрузку и соблюдать диету, чтобы снизить массу тела
– При неосложненном течении хронической и гестационной АГ могут быть рекомендованы аэробные физические упражнения, прогулки на свежем воздухе.
– Целесообразно избегать стрессовых ситуаций, способствующих повышению уровня АД.
– В случае тяжелой АГ рекомендуется постельный режим на левом боку. Постельный режим показан и при гестационной АГ, в то время когда пациентка находится в стационаре.
– Диета, богатая витаминами, микроэлементами, белками. Ограничение соли в период беременности не показано. При ПЭ уменьшение потребления соли не содействует снижению АД, но может способствовать уменьшению объема циркулирующей крови, нарушению перфузии плаценты.
– Во всех случаях категорически запрещается курение, применение алкоголя!!!!!
Классификация ЛС по степени риска для плода FDA, США
| A | Контролируемые исследования у беременных не выявили риска для плода, вероятность повреждения плода маловероятна |
| B | У животных не обнаружен риск для плода, но контролируемые исследования у беременных не проводились; либо в эксперименте получены нежелательные эффекты, которые не подтверждены в контролируемых исследованиях у беременных в I триместре и в поздних сроках беременности. |
| C | Выявлен риск для плода, не было контролируемых исследований у беременных; Могут назначаться, когда ожидаемый терапевтический эффект превышает потенциальный риск для плода |
| D | Доказан риск для плода. Препарат расценивается как опасный, может назначаться беременным по жизненным показаниям, а также в случае неэффективности или использования препаратов класса A , B , C |
| X | Опасное для плода средство, выявлены аномалии развития плода, доказательства риска для плода основаны на опыте применения у женщин. Негативное воздействие этого лекарственного препарата на плод превышает потенциальную пользу для будущей матери. |
Антигипертензивные ЛС, применяемые в период беременности
- 1. Центральные α2-агонисты:
А) Метилдопа (В): 1таб.-250 мг. 500 мг – 2000 мг в сутки, в 2-3 приема.
Б)Клонидин (С): 1таб.-0,075/0,150 мг. Максимальная разовая доза 0,15мг. Максимальная суточная 0,6 мг.
- 2. Антогонисты кальция:
А) Нифедипин (С): 1таб. пролонг. действия – 20мг.
Средняя суточная доза 40-90 мг в 1-2 приема, максимальная суточная доза 120 мг.
Б) Амлодипин (С): 1таб. 5/10мг. По 5-10 мг 1 раз в сутки
В) Верапамил (С): 1таб. 40/80мг, таб. пролонг. действия 240 мг. 40-480мг, 1-2 раза в сутки, максим.суточная доза 480 мг/сут.
- 3. β-адреноблокторы:
А) Метопролол (С): 1таб. 25/50/100/200мг. По 25-100мг, 1-2 раза в сутки, максим.доза- 200мг/сут.
Б) Бетаксолол (С): 1таб.-5/10мг. По 5-10мг, 1 раз в сутки, максим.суточная доза-20мг.
В) Небиволол (С): 1таб- 5мг. По 2,5-5мг, 1 раз в сутки, максим.суточная доза-10мг.
Г) Пиндолол ( В): 1таб.-5мг. По 5-30мг/сут в 2-3 приема, максим. разовая доза 20мг, максим. суточная – 60мг.
- 4. α –адреноблокаторы:
А) Празозин (С): 1таб.-1/5мг. Начальная доза 0,5мг, целевая – 3-20мг в 2-3 приема, при сочетании с др. гипотензивными ЛС – не более 2мг/сут.
Б) Доксазозин (С): 1таб.-1/2/4мг. Начальная доза 1мг, максимальная – 16мг.
- 5. Диуретики :
А) Гидрохлортиазид (С): 1таб.-25мг. По 12,5-25мг/сут.
Б) Фуросемид (С): 1таб.-40мг. По 20-80мг/сут.
В) Индапамид (В): 1таб.-2,5мг. По 1т. 1 раз в сутки.
Антигипертензивные препараты, противопоказанные для применения в период беременности
– иАПФ и блокаторы рецепторов АТI
-Спиронолактон (D)
-Дилтиазем (C)
-Резерпин (С)
ГОСПИТАЛИЗАЦИЯ:
1.Тяжелая АГ (АД≥160/110 мм рт.ст.)
2. Клинические признаки ПЭ
3. Угроза развития ПЭ, продромальные симптомы.
4. Протеинурия
5. Клинические признаки развития HELLP – cиндрома.
6. АГ или протеинурия у пациенток с другими факторами риска, такими как:
– предшествующая соматическая патология у матери (например, сахарный диабет)
– угроза преждевременных родов (ранее 34 недель)
– плохое амбулаторное наблюдение (позднее обращение, редкие посещения врача, несоблюдение рекомендаций и т.д.)
Патология плода:
- подозрение/признаки гипоксии плода
- признаки нарушения маточно-плацентарного кровотока и/или фетоплацентарного
РОДОРАЗРЕШЕНИЕ
Самое эффективное лечение ПЭ – это родоразрешение пациентки.
При умеренно выраженной ПЭ без признаков задержки роста плода и нарушений показателей кровотока по данным ультразвуковой допплерографии можно пытаться пролонгировать беременность до 37 недель.
При тяжелой ПЭ немедленное родоразрешение проводится независимо от срока гестации.
Абсолютные показания к экстренному родоразрешению, независимо от срока гестации: эклампсия (после приступа); манифестация неврологических симптомов (развивающаяся эклампсия); критические осложнения преэклампсии;