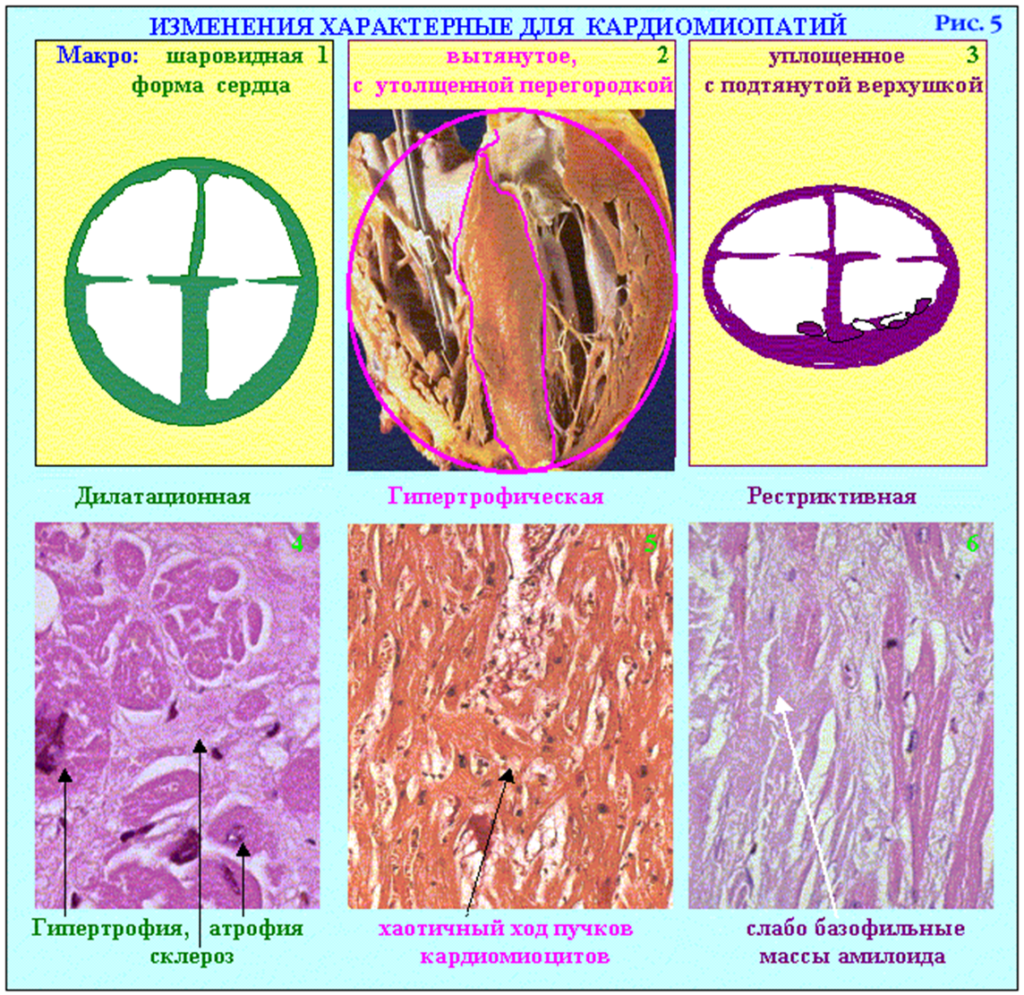
- Клиническая классификация:
- Вторичные кардиомиопатии
- Дилатационная кардиомиопатия
- Статистика
- Этиология
- Патофизиология ДКМП
- Морфологические признаки ДКМП
- Объективные данные:
- Лабораторная диагностика
- Иммунологические исследования:
- Экг
- Холтеровское мониторирование ЭКГ:
- Стресс-ЭХО-КГ с добутамином
- Эхокардиография
- Рентгенография
- Радионуклидная вентрикулография
- Катетеризация сердца и ангиография
- Эндомиокардиальная биопсия
- Сцинтиграфия миокарда с таллием−201
- Критерии диагностики
- Большие гемодинамические критерии:
- Критерии исключения:
- Принципы лечения
- Медикаментозная терапия
- Операция окутывания сердца эластичным сетчатым каркасом
- Механические желудочки сердца (микронасос, установленный в полости левого желудочка)
- Трансплантация сердца
- Лечение стволовыми клетками
Кардиомиопатия – заболевания миокарда, при которых сердечная мышца структурно и функционально изменена в отсутствии патологии коронарных артерий, артериальной гипертензии и поражения клапанного аппарата.
В 2006 г. была опубликована новая классификация КМП Американской ассоциации сердца (ААС).
В ней было предложено новое определение КМП, как “гетерогенной группы заболеваний миокарда, ассоциирующейся с механической и/или электрической дисфункцией, которые обычно (но не без исключений) проявляются неадекватной (несоответствующей) гипертрофией или дилатацией и возникают в результате разнообразных причин, часто являющихся генетическими. КМП ограничивается сердцем или является частью генерализованных системных нарушений, всегда приводящих к кардиоваскулярной смерти или прогрессированию сердечной недостаточности…”.
В данной классификации были выделены:
Первичные КМП (идиопатические – без установленной причины): изолированное (или превалирующее) повреждение миокарда.
Вторичные КМП (с известной этиологией): миокардиальное повреждение является частью генерализованных системных (мультиорганных) заболеваний.
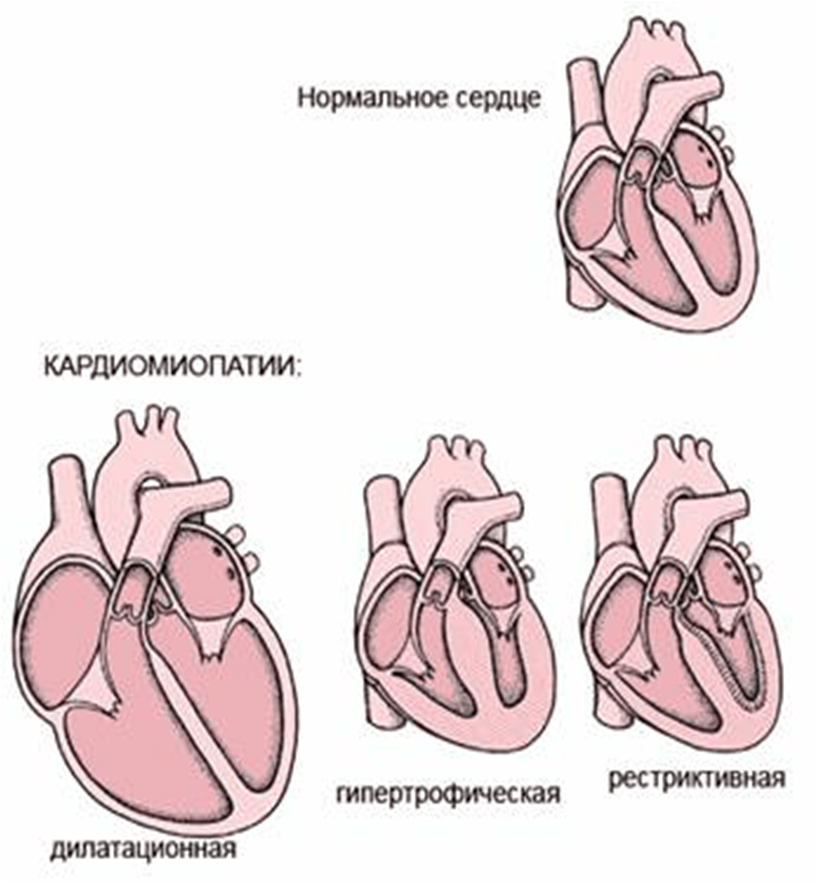
Клиническая классификация:
- Дилатационная – дилатацией и нарушением сократимости ЛЖ или обоих желудочков
- Гипертрофическая – гипертрофия ЛЖ и/или ПЖ сердца при сохраненной сократительной функции
- Рестриктивная – нарушение диастолического наполнения ЛЖ и/или ПЖ
- Аритмогенная дисплазия правого желудочка (болезнь Фонтана) – прогрессирующее замещение миокарда ПЖ фиброзно-жировой тканью, приводящее к тяжелым аритмиям.
Неклассифицируемые КМП.
Новая классификация кардиомиопатий (апрель 2006 г.)
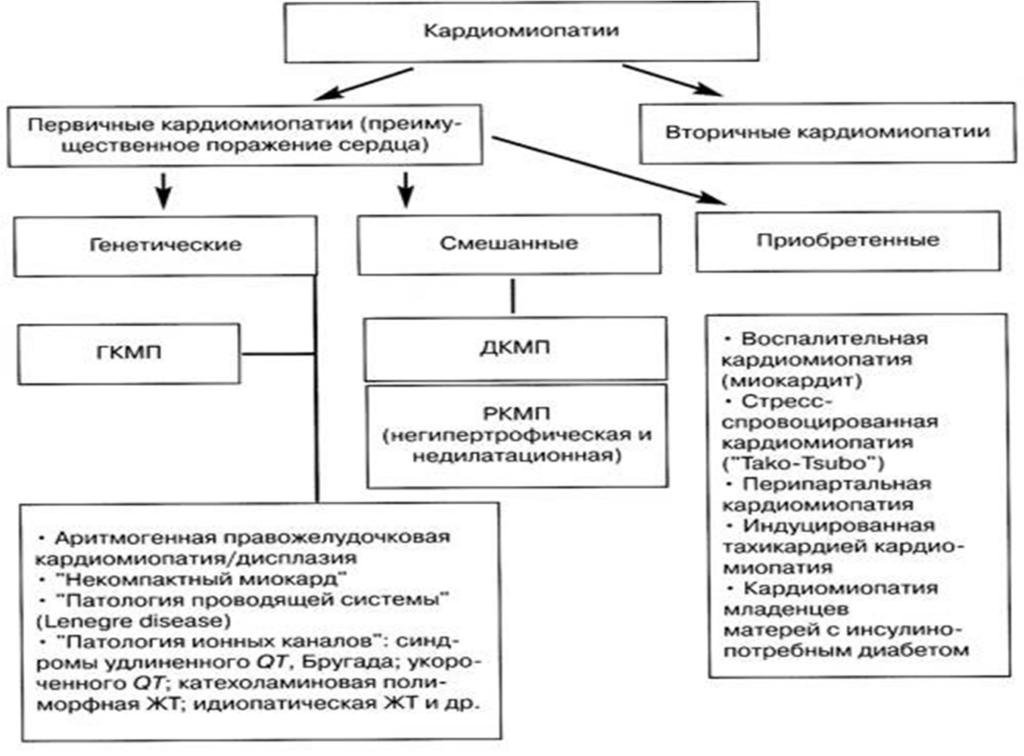
Вторичные кардиомиопатии
- Ишемическая кардиомиопатия (вследствие ИБС)
- Кардиомиопатия в результате клапанных пороков сердца
- Гипертоническая кардиомиопатия
- Воспалительная кардиомиопатия
- Метаболические кардиомиопатий (эндокринные, семейные “болезни накопления” и инфильтрации, дефициты витаминов, амилоидоз)
- Генерализованные системные заболевания (патология соединительной ткани, инфильтрации и гранулёмы)
- Мышечные дистрофии
- Нейромышечные нарушения
- Аллергические и токсические реакции
- Перипортальная кардиомиопатия (во время беременности и после родов)
Классификация кардиомиопатий Американской кардиологической ассоциации 2006 г.
Вторичная кардиомиопатия:
- инфильтративная;
- накопления;
- токсическая (включая лекарственную и радиационную);
- эндомиокардиальная;
- воспалительная (гранулёматозная);
- эндокринная;
- поражение сердца при нервно-мышечных заболеваниях;
- алиментарная;
- при СЗСТ.
Дилатационная кардиомиопатия
Дилатационная кардиомиопатия – заболевание миокарда, характеризующееся развитием дилатации полостей сердца, с возникновением систолической дисфункции, но без увеличения толщины стенок.

- Диффузное заболевание миокарда. Проявляется расширением полостей сердца с резким снижением сократительной способности и уменьшения количества жизнеспособных миоцитов.
- Распространенность ДКМП не изучена. Определенно эта форма встречается чаще остальных.
- Критерием заболевания считается снижение фракции выброса левого желудочка ниже 45 % и размер полости левого желудочка в диастолу более 6 см.
Статистика
- Заболеваемость по данным разных авторов колеблется от 5 до 10 человек на 100 тысяч населения в год.
- ДКМП в 2–3 раза чаще встречается у мужчин, особенно в возрасте 30–50 лет.
- Ежегодная встречаемость ДКМП составляет 5–8 случаев на 100000 населения. Однако поскольку у части больных нет клинических проявлений, распространенность этого заболевания, вероятно, выше.
- В США встречаемость ДКМП составляет 36 случаев на 100000 населения, это заболевание приводит к летальному исходу 10000 человек в год.
- Частота ДКМП среди лиц негроидной расы и мужчин в 2,5 раза выше, чем среди лиц европеоидной расы и женщин.
- Прогноз заболевания у лиц негроидной расы также менее благоприятен: из-за более позднего клинического манифестирования заболевания выживаемость более низка.
Этиология
Идиопатическая ДКМП встречается в 20-35 % случаев. Она связана с более чем 20 локусами и генами, то есть генетически гетерогенна. Обычно аутосомно-доминантная, но встречаются Х- сцепленные аутосомно-рецессивные и митохондриальные формы.
Обнаружено, что в некоторых случаях ДКМП имеют место мутации тех же генов, которые определяют развитие гипертрофической кардиомиопатии (α- актин, α-тропомиозин, тропонины Т и I и др.). Описаны случаи перехода гипертрофической кардиомиопатии в дилатационную. Достаточно часто заболевание связано с мутацией гена А/С ламина.
Иногда к ДКМП относят и так называемую ишемическую кардиомиопатию — развитие систолической дисфункции на фоне дилатации полостей сердца у больных ИБС без перенесенного инфаркта миокарда.
Этиология вторичных ДКМП разнообразна. Их частота достигает 1:2500, это третья по частоте причина сердечной недостаточности. В число причин ДКМП входят:
- Инфекционные причины (как исход миокардита, либо развитие на фоне миокардита) — вирусные, бактериальные, грибковые, риккетсиозные, паразитарные (например, при болезни Шагаса).
- Токсические причины — алкогольное поражение сердца, медикаментозные воздействия (антрациклины, доксорубицин и др.), тяжёлые металлы (кобальт, ртуть, мышьяк, свинец). Алкогольное поражение сердца считается самой частой причиной ДКМП в обычной клинической практике, но нет четких доказательств, что в данном случае только алкоголь вызывает поражение сердца. Возможно, большее значение имеет недостаточность тиамина, столь характерная для алкоголиков. Нельзя исключить и роль генетических факторов (кардиомиопатия развивается далеко не у каждого алкоголика).
- Аутоиммунные заболевания, включая системные заболевания соединительной ткани.
- Феохромоцитома.
- Нейромышечные заболевания (мышечные дистрофии Дюшенна/Беккера и Эмери-Дрейфуса).
- Метаболические, эндокринные, митохондриальные заболевания, нарушения питания (дефицит селена, карнитина).
Патофизиология ДКМП
Снижение ударного объема сопровождается уменьшением СВ и повышением давления наполнения ЛЖ, что приводит к появлению указанных симптомов. НЯВ — набухание яремных вен; ЛЖ — левый желудочек, СВ — сердечный выброс
При ДКМП обычно поражены оба желудочка, но иногда встречается изолированная дисфункция ЛЖ и несколько реже — ПЖ.
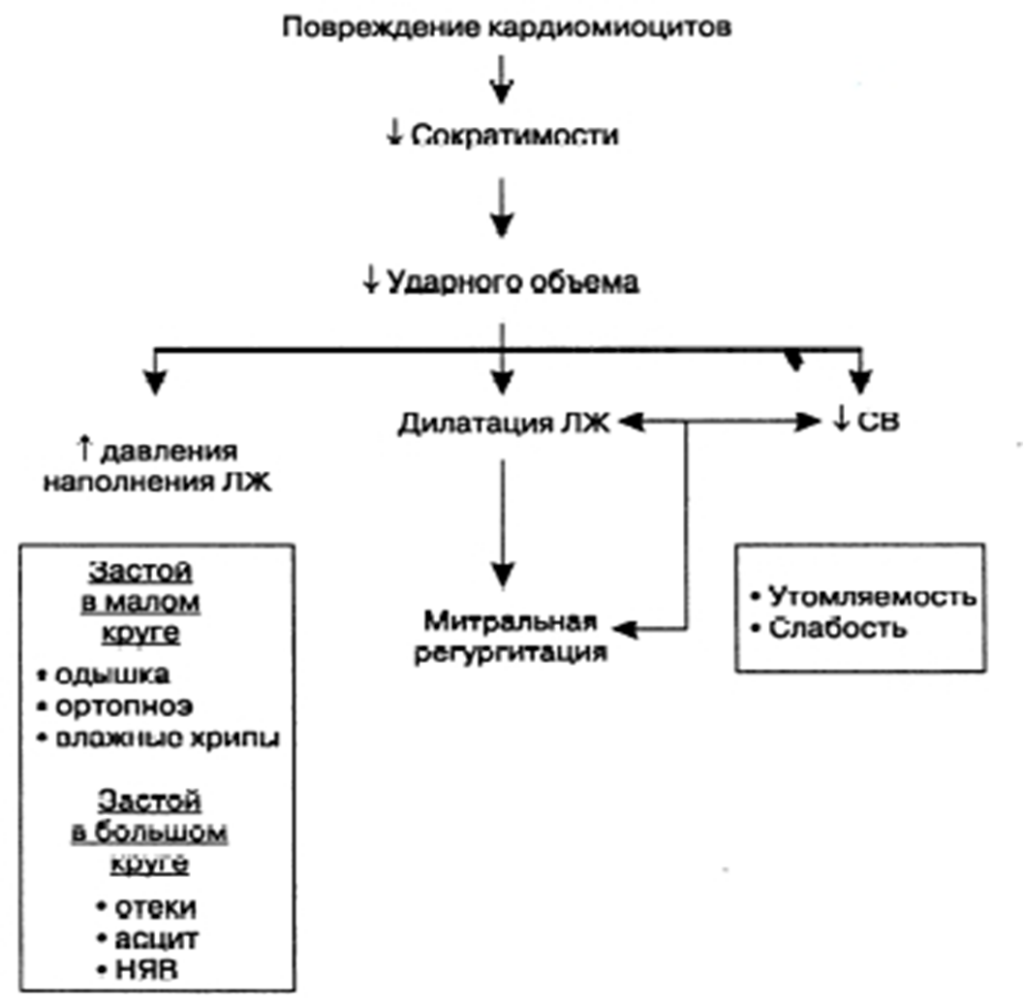
Снижение ударного объема и сердечного выброса (СВ) вследствие нарушения сократимости миокарда сопровождается активацией двух компенсаторных механизмов:
- механизма Франка—Старлинга (согласно которому, сила сокращений волокон миокарда усиливается пропорционально увеличению конечно-диастолического объема ЛЖ);
- стимуляции нейроэндокринных систем, которая первоначально обусловлена активацией симпатической нервной системы.
Повышение симпатического тонуса приводит к увеличению ЧСС и усилению сократимости миокарда, что способствует поддержанию СВ.
Благодаря этим компенсаторным механизмам на начальных стадиях дисфункции желудочков заболевание может протекать бессимптомно, однако по мере дегенерации кардиомиоцитов и увеличения перегрузки объемом у больных возникают клинические симптомы СН.
Снижение СВ и, как следствие, ухудшение кровоснабжения почек приводят к увеличению продукции ренина юкстагломерулярными клетками. При активации ренин-ангиотензиновой системы повышается ОПСС (под действием ангиотензина II) и увеличивается ОЦК (в связи с повышением уровня альдостерона). Как отмечалось, эти эффекты первоначально противодействуют снижению СВ.
В дальнейшем нейроэндокринные «компенсаторные» реакции неизбежно приводят к ухудшению состояния больных. Так, при сужении артериолярного русла и повышении ОПСС ЛЖ должен создавать большее усилие для выброса крови во время систолы. Увеличение ОЦК также приводит к усилению нагрузки на ЛЖ и увеличению венозного возврата, что может сопровождаться застоем в малом и большом круге кровообращения.
Более того, дилатация полостей желудочков, усиливающаяся по мере прогрессирования кардиомиопатии, может быть причиной неполного захлопывания трикуспидального и митрального клапанов во время систолы и возникновения клапанной регургитации.
Неблагоприятные последствия клапанной регургитации включают:
- перегрузку предсердий давлением и объемом, что сопровождается дилатацией предсердий и увеличением риска мерцательной аритмии;
- уменьшение объема крови, выбрасываемой в аорту и поступающей в системную циркуляцию за счет регургитации части крови в левое предсердие.
Морфологические признаки ДКМП
Морфологические признаки ДКМП — эксцентрическая гипертрофия и дилатация камер сердца. Обычно поражаются левые отделы, при наследственных формах в 1,7 % случаев поражается и правый желудочек. Гистология показывает наличие распространенного склероза и гидропической дистрофии миокарда (более 30 % поверхности среза), без воспалительных изменений. Не менее 50 % кардиомиоцитов затронуты атрофией. Ядра клеток полиморфны, митохондриальный матрикс кальцифицирован. Следует отметить, что воспалительные очаги могут обнаруживаться в том случае, если причиной заболевания был миокардит. Склероз миокарда обычно распространенный, но возможны и очаговые изменения. Данные критерии в основном пригодны только для диагностики идиопатической ДКМП.
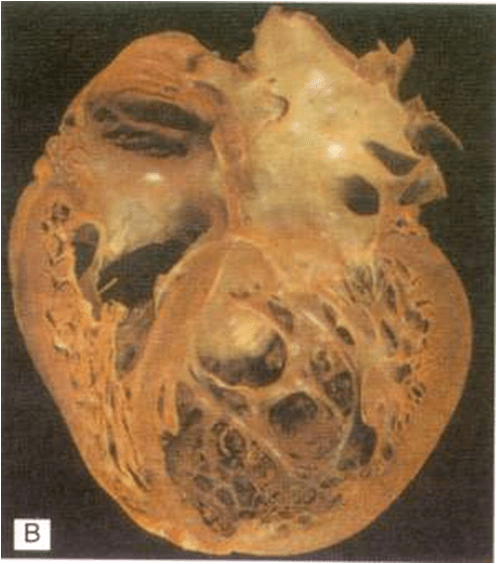
Макропрепарат сердца при ДКМП. Имеет место дилатация всех полостей сердца с одновременной гипертрофией миокарда (масса сердца увеличена в 3 раза). Обращает на себя внимание хорошее состояние коронарных артерий. В области верхушки левого желудочка имеются небольшие пристеночные тромбы (которые при ДКМП становятся источником тромбоэмболических осложнений).
Ведущие клинические симптомы:
- Синдром ХСН – одышка, тахикардия, отеки.
- Кардиалгии.
- Нарушения ритма и проводимости (часто возникает мерцательная аритмия, желудочковые экстрасистолии высоких градаций).
- Тромбоэмболии из полостей (ТЭЛА, ОНМК)
ДКМП проявляется, в основном, сердечной недостаточностью. Типичные симптомы, свидетельствующие о низком СВ, — это слабость, головокружение, одышка при нагрузке вследствие недостаточной перфузии тканей. Застой в легких приводит к одышке, ортопноэ, ночным приступам сердечной астмы, а застой в большом круге кровообращения — к появлению периферических отеков. Эти симптомы могут развиваться незаметно, и больные нередко жалуются только на увеличение массы тела (вследствие интерстициальных отеков) и одышку после нагрузки.
Объективные данные:

- Осмотр – набухание и пульсация яремных вен; верхушечный толчок разлитой, смещен влево; тахипноэ, ортопоэ; отеки, анасарка.
- Появление влажных хрипов указывает на застой в легочных венах, а притупление перкуторного звука в базальных отделах легких — на плевральный выпот.
- Размеры сердца увеличены, ПАЛЬПАТОРНО определяется ослабленный смещенный влево, разлитой верхушечный толчок.
При аускультации выслушивается протодиастолический галоп, указывающий на систолическую дисфункцию ЛЖ. Шум митральной недостаточности.
Правожелудочковая недостаточность характеризуется симптомами застоя в системных венах, набуханием шейных вен, гепатомегалией, асцитом и периферическими отеками. Увеличение полости ПЖ и нарушение сократимости миокарда часто сопровождаются трикуспидальной недостаточностью.
Лабораторная диагностика
- Повышение содержания в крови КФК и МВ-КФК – обусловлено продолжающимся прогрессирующим повреждением миокарда с развитием в нем явлений некроза кардиомиоцитов;
- Повышение свертывающей активности крови (в частности, высокий уровень в крови плазменного D-димера).
Иммунологические исследования:
- снижение количества и функциональной активности Т-лимфоцитов-супрессоров;
- повышение количества Т-хелперов;
- увеличение концентрации отдельных классов иммуноглобулинов.
Примечание: эти изменения очень вариабельны и не имеют большого диагностического значения.
Экг
- наибольшая амплитуда зубца R в отведении V6 и наименьшая – в отведениях I, II или III;
- отношение высоты зубца R в отведении V6 к амплитуде наибольшего зубца R в отведениях I, II или III > 3 (у 67% больных с ДКМП);
- патологические зубцы Q в отведениях I, аVL, V5, V6, что обусловлено очаговым или диффузным кардиосклерозом при ДКМП;
- полная блокада левой ножки пучка Гиса;
- признаки гипертрофии миокарда левого желудочка и левого предсердия.
Холтеровское мониторирование ЭКГ:
- 90% – желудочковая экстрасистолия;
- 10–15% – пароксизмы желудочковой тахикардии;
- 25–35% – пароксизмы фибрилляции предсердий;
- 30–40% – атриовентрикулярные блокады различной степени.
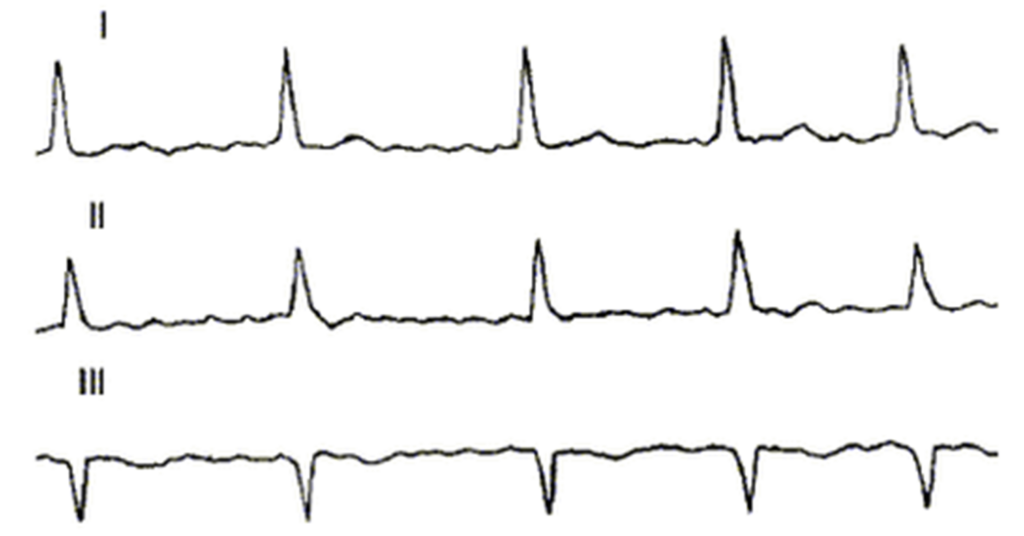
ЭКГ: фибрилляция предсердий у ребенка 10 лет с ДКМП.
Регистрируются нерегулярные F-волны, различные по морфологии и амплитуде с частотой до 600 в минуту. Ритм желудочков нерегулярный с частотой 130-90 в минуту.
Стресс-ЭХО-КГ с добутамином
- позволяет обнаружить участки жизнеспособного миокарда и рубцовые изменения,
- проводится в целях дифференциальной диагностики с ишемической ДКМП.
Эхокардиография
- дилатация всех полостей сердца;
- диффузная гипокинезия миокарда;
- снижение ФВ (35% и ниже);
- увеличение КСР и КДР ЛЖ;
- увеличение КДР ПЖ;
- митральная и трикуспидальная регургитация;
- наличие внутрипредсердных тромбов;
- повышение давления в легочной артерии.
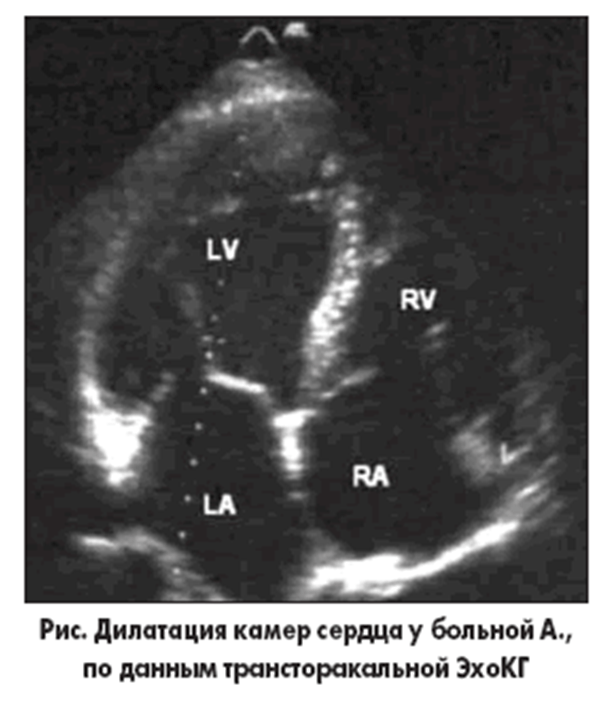
Двухмерная эхокардиограмма больного ДКМП: ПЖ — правый желудочек, Ао — аорта, МЖП — межжелудочковая перегородка, ЛЖ — левый желудочек, ЛП — левое предсердие, МК — митральный клапан, АК — аортальный клапан; пунктир — масштаб длины: расстояние между точками 1 см. Расширены все полости сердца (размеры ПЖ — 4,8 см, ЛЖ — 6,1 см, ЛП — 6 см); толщина МЖП менее 1 см, имеются признаки ее дискинезии; расстояние z между передней створкой митрального клапана и МЖП увеличено до 2 см (митрально-септальная сепарация); отмечается симптом малого выброса: сближение створок аортального клапана в систолу от расстояния Х до расстояния Y.

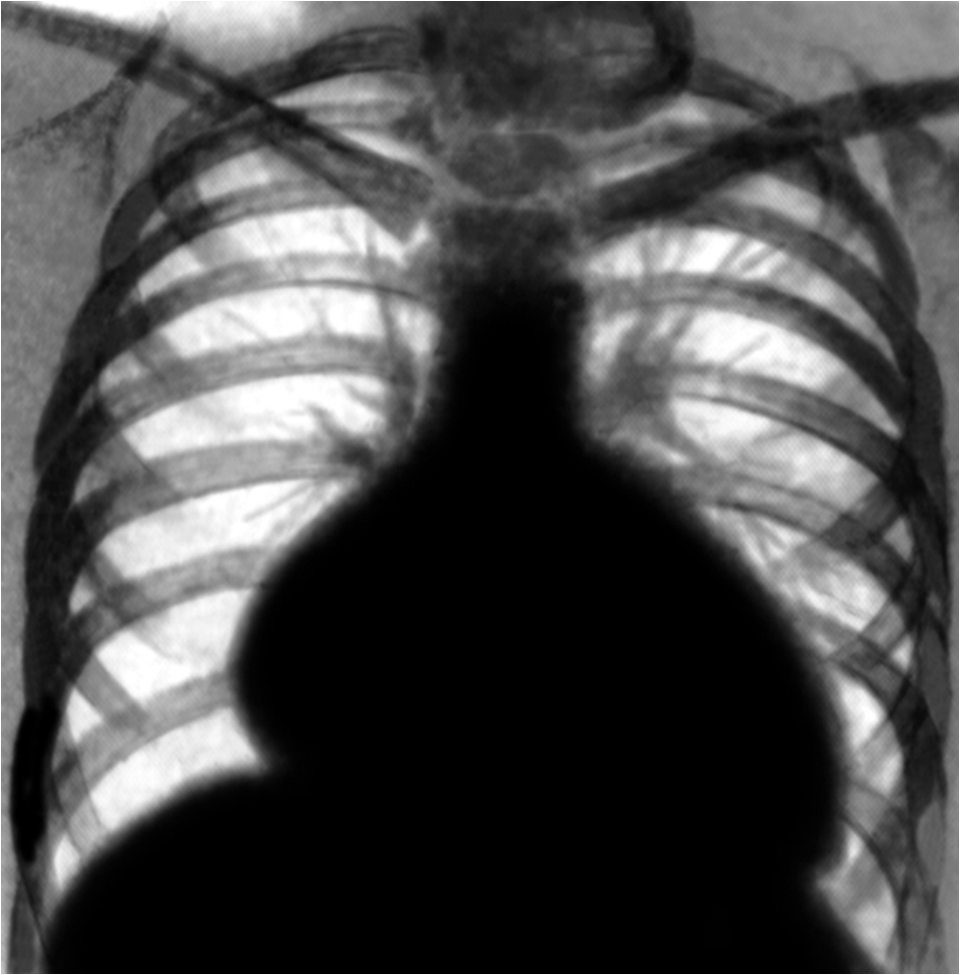
Рентгенография
- кардиомегалия;
- признаки венозного застоя в легких;
- признаки легочной гипертензии.
Рентгенограмма грудной клетки больного с ДКМП: значительное увеличение тени сердца за счет расширения всех его полостей.
Радионуклидная вентрикулография
- основана на регистрации с помощью гамма-камеры импульсов от введенного внутривенно меченного йодом радиоактивного альбумина, проходящего с кровью через левый желудочек;
- позволяет оценить сократительную функцию миокарда, рассчитать объем левого желудочка, фракцию выброса, время циркулярного укорочения волокон миокарда.
Катетеризация сердца и ангиография
- рекомендуются для оценки размеров полостей сердца с определением КДД в ЛЖ и ЛП, давления заклинивания ЛА и уровня систолического давления в ЛА;
- для исключения атеросклероза коронарных артерий (ИБС) у больных старше 40 лет, если есть соответствующие симптомы или высокий сердечно-сосудистый риск.
Эндомиокардиальная биопсия
- в биоптатах – выраженные дистрофические изменения кардиомиоцитов, явления их некроза, интерстициальный и заместительный склероз различной степени выраженности;
характерно отсутствие активной воспалительной реакции; - нерезко выраженные лимфоцитарные инфильтраты могут встречаться в отдельных участках биоптата, но количество лимфоцитов не превышает 5 или 10 в поле зрения при увеличении микроскопа в 400 и 200 раз соответственно
Сцинтиграфия миокарда с таллием−201
- для диф/диагностики с ИБС (в отличие от ИБС при ДКМП нет столь выраженной очаговости распределения изотопа).
Молекулярно-генетическое обследование – выявление мутаций генов, кодирующих синтез белков (дистрофина, LJM, белка, связывающегося с АМФ и др.)
Критерии диагностики
Большие гемодинамические критерии:
- фракция выброса левого желудочка менее 45% и/или фракция укорочения менее 25%, оцененные с помощью ЭхоКГ, радионуклидного сканирования или ангиографии;
- конечно-диастолический размер левого желудочка более 117% от должного, скорректированного в зависимости от возраста и площади поверхности тела (> 2,7 см/м2 поверхности тела).
Критерии исключения:
- АГ (АД > 160 и 100 мм рт.ст.);
- ИБС (обструкция более 50% диаметра главной коронарной артерии);
- хроническое употребление алкоголя (ежедневно более 40 г этанола в сутки женщинами и более 80 г мужчинами в течение 5 лет и более);
- системные заболевания;
- перикардиты;
- легочная гипертензия;
- врожденные пороки сердца;
- пароксизмальные суправентрикулярные аритмии.
Принципы лечения
Немедикаментозное
- Устранение факторов, способных усугублять дисфункцию миокарда. (Ограничение потребления соли до 3 г/сутки, жидкости до 1 л/сутки, физической активности, устранение вредных привычек, исключение использования кардиодепрессивных препаратов, снижение калорийности рациона при ожирении, контроль АД).
Медикаментозное
- Объемная, гемодинамическая и нейрогуморальная разгрузка сердца. (Диуретики, иАПФ, бета-блокаторы, сердечные гликозиды, нитраты).
- Инотропная стимуляция. (Сердечные гликозиды, стимуляторы адренорецепторов, ингибиторы фосфодиэстеразы).
- Лечение/профилактика аритмий. (Амиодарон, бета-блокаторы, сердечные гликозиды, имплантация ЭКС).
- Профилактика тромбоэмболий. (Непрямые антикоагулянты при мерцательной аритмии, внутрисердечных тромбах, тромбоэмболиях в анамнезе и ХСН IV ФК по NYHA. Нефракционированный гепарин или НМГ при декомпенсации на фоне активной диуретической терапии, длительном постельном режиме).
- Хирургическое – трансплантация сердца.
Медикаментозная терапия
Бета-блокаторы:
– только селективные препараты (карведилол, бисопролол).
– доказано положительное влияние на выживаемость.
- Диуретики — как тиазидные (в малых дозах, ежедневно), так и петлевые (в особенности при декомпенсации течения заболевания). Обязателен контроль диуреза.
Антагонисты альдостерона (верошпирон) показаны большинству больных, в сочетании с диуретиками.
Ингибиторы АПФ обязательны для применения всем больным с сердечной недостаточностью - Сердечные гликозиды (дигоксин) — назначаются при фибрилляции предсердий, но возможно их использование при синусовом ритме и низкой фракции выброса. Не увеличивают выживаемость, но улучшают качество жизни.
Антагонисты рецепторов к ангиотензину II назначаются не только в случаях непереносимости ингибиторов АПФ, но и при выраженной декомпенсации в сочетании с ингибиторами АПФ.
Антиаритмические средства при опасных для жизни желудочковых аритмиях. - Антиагреганты и непрямые антикоагулянты.
Показания:
- Больные ДКМП+мерцательная аритмия.
- Наличие в анамнезе хотя бы одного тромбоэмболического эпизода, независимо от ритма сердца.
- При обнаружении внутрисердечных (желудочковых и предсердных) тромбов.
- У больных с тяжелой сердечной недостаточностью IV класса NYHA.
Гепарин натрий п/к по 1 мл (5000 ЕД) 2 р/сут в течение всего периода постельного режима под контролем числа тромбоцитов
- Антиагреганты и непрямые антикоагулянты.
- Больным с ФП, тромбоэмболиями в анамнезе назначают антикоагулянты непрямого действия:
- Варфарин внутрь 10 мг в 1—2 приема под ежедневным контролем МНО и/или ПИ, 2—4 сут.
- Затем после достижения стабильного МНО 2,0—3,0 назначают:
- Варфарин внутрь 2—10 мг 1 р/сут, длительно.
Хирургические и электрофизиологические методы лечения
Сердечная ресинхронизирующая терапия — трёхкамерная стимуляция сердца (один электрод в правом предсердии, два — в желудочках).
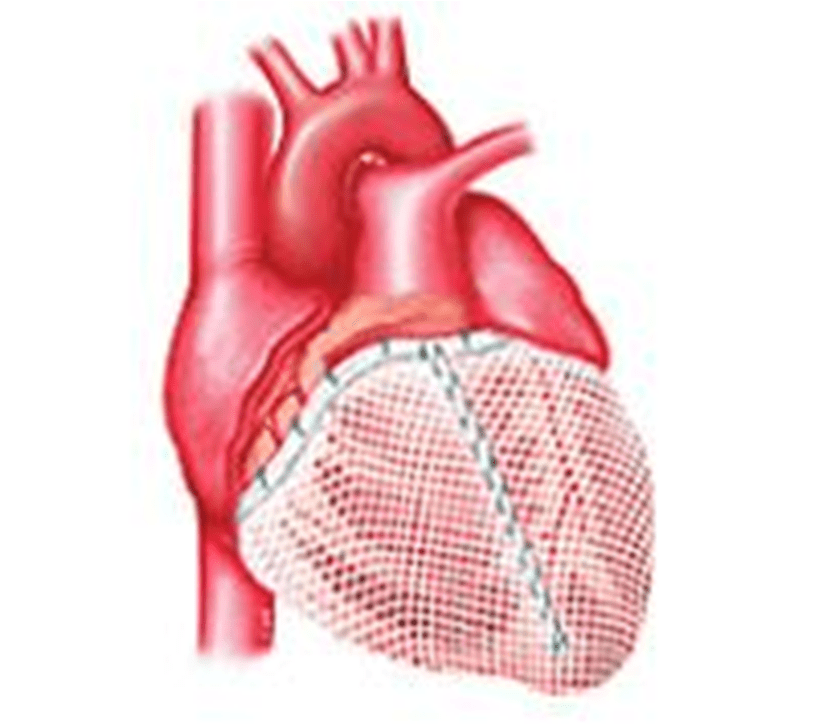
Операция окутывания сердца эластичным сетчатым каркасом
Предварительные результаты использования этой методики показывают, что она предотвращает прогрессирование СН, нарастание дилатации сердца, развитие регургитации на клапанах, улучшает функциональное состояние больных и повышает действенность медикаментозной терапии.
В случае использования на начальных стадиях ДКМП имплантация сетчатого каркаса во многих случаях обеспечивает обратное развитие процесса патологического ремоделирования желудочков. Вместе с тем, данная методика еще находится на этапе своего становления и для подтверждения ее эффективности необходимы результаты клинических исследований.
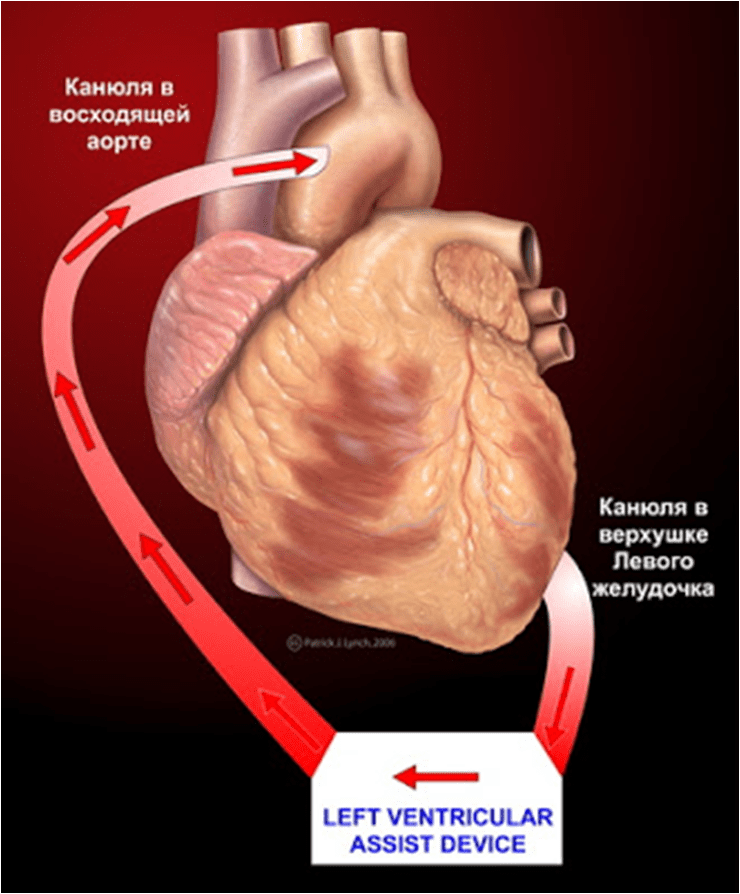
Механические желудочки сердца (микронасос, установленный в полости левого желудочка)
Применение этих устройств в лечении тяжелой сердечной недостаточности рассматривается в двух аспектах. Первый – это «мостик» к трансплантации сердца (bridge to transplantation), т.е. устройство используется временно, пока пациент ожидает донорское сердце. Второй – это «мостик» к выздоровлению (bridge to recovery), когда, благодаря использованию искусственного желудочка сердца , восстанавливается функция сердечной мышцы.
Трансплантация сердца
5-летняя выживаемость – 70-80%;
Показания: резкая выраженность СН и ее рефрактерность к интенсивной медикаментозной терапии.
процедура выбора для пациентов с терминальной сердечной недостаточность. Основным критерием для определения показаний к трансплантации сердца является
- прогноз однолетней выживаемости без трансплантации < 50 %.
- снижение максимального потребления кислорода < 10 мл/кг/мин на фоне максимальной медикаментозной поддержки.
Уменьшение фракция выброса и снижение максимального потребления кислорода — наиболее надежные независимые прогностические критерии выживаемости пациентов.
Лечение стволовыми клетками
Лечение ДКМП стволовыми клетками основано на способности стволовых клеток восстанавливать утраченную популяцию клеток сердца (кардиомиобластов). Введенные мезенхимальные стволовые клетки и кардиомиобласты замещают клетки соединительной ткани, нарушающей работу сердечной мышцы. Здоровая мышечная ткань сердца возвращает сократительную функцию сердечной мышцы. Нормализуются показатели работы сердца: увеличивается фракция выброса, лучше звучат тоны сердца. Сосуды очищаются от атеросклеротических бляшек и тромбов, увеличиваются их проходимость и эластичность. Лечение ДКМП стволовыми клетками восстанавливает работу печени, почек, легких, освобождая их от застоя крови и жидкостей. Однако, в настоящее время вопрос подобной терапии исследован недостаточно, и находится в фазе активных клинических испытаний.
Критерии эффективного лечения ДКМП:
- отсутствие прогрессирования СН, расширения камер сердца и снижения фракции выброса левого желудочка;
- отсутствие осложнений ДКМП (тромбоэмболий и опасных для жизни нарушений сердечного ритма);
- удовлетворительные переносимость физической нагрузки (определенная с помощью тредмил-теста, велоэргометрии или пробы с 6-минутной ходьбой) и качество жизни больных.
Прогноз
- условно неблагоприятный — в случае идиопатической формы заболевания ежегодная летальность от 5 до 45 %, для форм с известной этиологией смертность может быть меньше.
- Успехи в лечении привели к существенному увеличению выживаемости при этой форме кардиомиопатии.