Поллиноз – это атопическое заболевание, возникающее у лиц с аллергической предрасположенностью как реакция на пыльцу ветрогенных растений, клинически проявляющееся острым воспалительным поражением слизистых оболочек глаз, носа, дыхательных путей. (сенная лихорадка, весенний/летний/осенний катар, сезонный риноконъюнктивит, пыльцевая астма)
Заболевание имеет четко повторяющуюся сезонность, совпадающую с периодом цветения определенных растений.
Эпидемиология
Поллиноз – это одно из самых распространенных аллергических заболеваний — им страдают в различных странах от 7 до 24% населения.
В каждом регионе есть свои аллергенные растения. Например, для американцев и французов наиболее опасна амброзия, в период массового цветения которой вспышки поллиноза носят характер эпидемии.
В Индии «поставщиками» сильных аллергенов являются эвкалипт и акация, в Италии — береза, крапива, сорго, оливковое дерево, в Японии 13 млн человек (более 10% населения) каждую весну страдают от насморка и конъюнктивита, вызванных цветением суги — японского кедра.
В Казахстане опасность представляют полынь, конопля сорная и злаки, в Узбекистане — пыльца хлопчатника, чинары, грецкого ореха, сирийской розы, мальвы, в Грузии — пыльца платана, некоторых злаков, амброзии и полыни.
В Украине – пыльца каштана и дуба, злаковых растений.
Исторические сведения
Первое официальное сообщение “О случае периодического поражения глаз и груди” было сделано Джоном Бостоком в 1819 г. в Лондонском медико-хирургическом обществе. Босток назвал это поражение “сенной лихорадкой” и связывал период его наиболее острых проявлений с периодом опыления растений и порой сенокоса, полагая, что причиной заболевания служит сено и, возможно, цветочная пыльца.
В 1831-м другой учёный – Эллиотсон – заметил, что выраженность симптомов совпадает с периодом массового цветения растений.
Связь симптомов заболевания с вдыханием пыльцы растений впервые доказал в 1872 г. американский исследователь Вимэн, который в совей монографии описал около 200 случаев, которые назвал «осенним катаром».
Страдая этим заболеванием, он имел возможность ставить опыты на себе. Придя к выводу, что причиной заболевания являлась пыльца амброзии, он поднимался высоко в горы и фиксировал
полное исчезновение симптомов заболевания. Затем вдыхал принесенную с собой пыльцу и наблюдал обострение поллиноза.
Самые убедительные доказательства того, что пыльца растений является причиной сенной лихорадки, привел в своей книге «Экспериментальное изучение причин и природы летнего катара»
английский врач из Манчестера К. Блэкли в 1873 г.
Болея сенной лихорадкой, он вызывал у себя обострение насморка и конъюнктивита в зимнее время вдыханием или закладыванием за веко заранее заготовленных небольших количеств пыльцы злаков.
Он также наносил на кожу легкие царапины и накладывал на них пыльцу. Через несколько минут после этого в местах нанесения некоторых видов пыльцы развивалось покраснение кожи, появлялся зуд, возникал волдырь, похожий на ожог крапивой.
Блэкли установил зависимость между количеством пыльцы в воздухе и выраженностью симптомов болезни. Он разработал простой метод подсчета пыльцевых зерен, оседающих на липкую поверхность стекол, которые устанавливались в воздухе на разной высоте над землей.
Многое из исследований Блэкли легло в основу современных методов изучения поллиноза (гравиметрический метод подсчета пыльцевых зерен в воздухе, метод специфической диагностики, провокационные пробы).
Он описал аппликации пыльцы травы на коже пациентов, страдающих аллергическим ринитом, которые приводили к снижению местной кожной реакции на провоцирующий агент.
Первое сообщение о сенной лихорадке в России сделал Л. Силич в 1889 г. на заседании общества русских врачей. Доклад назывался “О нервном насморке, летнем насморке, сенной лихорадке, Rhinitus vasomotoria”.
Он основывался не только на анализе литературы, но и на наблюдении конкретных случаев заболевания в Петербургской, Тверской и Нижегородской губерниях в летние месяцы. Силич подметил, что болезнь чаще наблюдается у нервозных людей (жителей больших городов – “болезнь аристократов”).
Причинным фактором автор считал разносимые ветром пыльцу трав и деревьев.
Более точно определить причину и природу заболевания в то время сделать было трудно.
Лишь в 1906 г. Вольф-Эйснер впервые высказал предположение о том, что сенная лихорадка человека подобна анафилаксии у экспериментальных животных и она может возникать вследствие повышенной чувствительности (сенсибилизации) к белку, содержащемуся в пыльце растений.
Позднее, в 1911 г. Нун (Noon) и Фримен своими работами подтвердили правильность исследований Блэкли, его выводов о причинной роли пыльцы растений и положили начало изучения сенной лихорадки с аллергологических позиций. С тех пор поллиноз начал интенсивно изучаться.
Характеристика пыльцы растений
Диаметр пыльцы составляет в среднем 20–100 мкм. Пыльца размером до 30 мкм проникает в бронхи, более крупные пыльцевые зерна задерживаются в верхних дыхательных путях. Большинство поллинозов вызывают ветроопыляемые растения, так как их пыльца мелкая, легкая и переносится ветром на большие расстояния. К ветроопыляемым растениям относится большинство деревьев, злаков, луговых трав.
Пыльца растений, опыляемых насекомыми, которые имеют крупные цветы с приятным запахом, тяжелая и гораздо реже вызывает поллинозы. (цветы, фруктовые деревья).
Способность пыльцы вызывать аллергию определяется
- большим количеством белка и гликопротеинов в пыльцевых зернах (пыльцевое зерно — это мужская гамета растения);
- фактором проницаемости пыльцы — группой ферментов, необходимых для опыления растений. Этот фактор способствует проникновению пыльцы через эпителий слизистых оболочек в подслизистый слой, где находятся лимфоидные фолликулы, содержащие Т- и В-лимфоциты;
- легкостью и летучестью;
- высокой концентрацией пыльцы в воздухе в период цветения (количество зерен более 25 на 1см воздуха приводит к вспышке поллиноза).
Перекрестные реакции
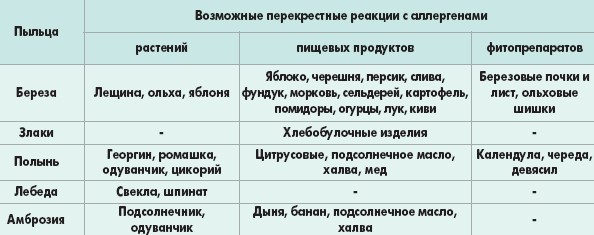
Поллиноз характеризуется следующими особенностями:
- Начинается в молодом возрасте (7–20 лет);
- Ему подвержены люди с наследственной предрасположенностью и аллергической настроенностью – дефицит секреторного IgА, повышенный синтез IgЕ, непереносимость лекарственных средств (новокаин, анальгин, пенициллины), пищевые аллергии (мед, халва);
- Симптомы появляются в период цветения определенного растения (или растений), к которому больной сенсибилизирован и исчезают после прекращения цветения;
- Симптомы повторяются регулярно в одно и то же время года.
Патогенез поллиноза
Первая фаза патогенеза – проникновение пыльцы в организм. Это обусловлено, с одной стороны, наличием в структуре пыльцы «фактора проницаемости», способствующего проникновению пыльцевых зерен через эпителий слизистых оболочек, а с другой нарушению защитных, барьерных функций верхних дыхательных путей.
У больных поллинозом ослабление барьерных функций слизистой чаще всего передаются генетическим путем. К ним относятся:
- дефицит секреторного Ig A;
- нарушение местной защитной функции макрофагов и гранулоцитов;
- снижение продукции вещества, тормозящего активность фактора проницаемости пыльцы;
- нapушeниe функции мерцательного эпителия дыхательных путей.
Вторая фаза патогенеза – иммунологическая.
- Развитие местной аллергической реакции и проникновение растворимых фракций аллергенов в лимфоток и кровоток.
- Нарастание уровня сенсибилизации
- У людей с аллергической предрасположенностью отмечается генетически детерминированный повышенный синтез Ig E в ответ на воздействие аллергенов, в том числе и пыльцевых
- Формирование комплекса антиген-антитело
Третья фаза – патохимическая
- Фиксация на тучных клетках и базофилах, имеющих на своей поверхности соответствующие рецепторы, комплексов антиген-антитело
- Цепь биохимических превращений мембранных липидов
- Секреция медиаторов анафилаксии (гистамина, серотонина, лейкотриенов и др.);
активация плазменных кининов
Четвертая фаза – патофизиологическая
- Медиаторы возбуждают рецепторы органов-мишеней
- Отек слизистых оболочек;
- Повышение продукции слизи;
- Спазм гладкой мускулатуры
Эти патофизиологические реакции, реализующиеся через 10-20 минут после разрешающего воздействия аллергена, и определяют клиническую симптоматику поллиноза.
Аллергический ринит и аллергический конъюнктивит
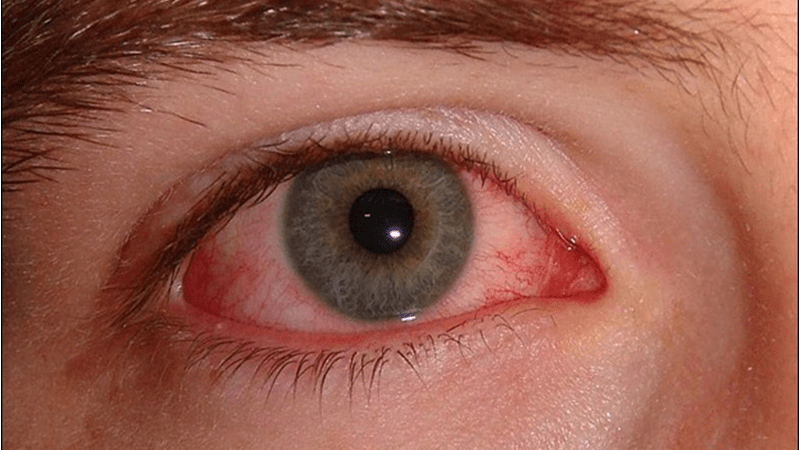
Наиболее типичным проявлением болезни является риноконъюнктивальный синдром. На начальном этапе наблюдается поражение внутреннего угла глаз, ощущение инородного тела в глазу, затем появляется слезотечение, светобоязнь, которые сопровождаются выраженной гиперемией конъюнктивальных оболочек, расширением цилиарных сосудов, отеком век. Чаще поражаются оба глаза. Острота зрения не меняется.
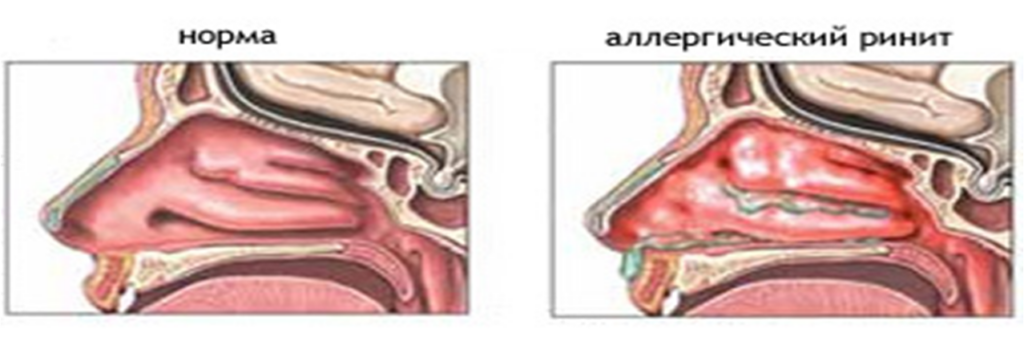
Одновременно наблюдаются сильный зуд в области носа и носоглотки, приступы мучительного чихания с жидким носовым секретом. Приступы чихания чередуются с приступами полной заложенности носа.
В процесс постепенно вовлекаются слизистые оболочки носоглотки, евстахиевых труб, появляются боль в ушах, хриплый голос, повышается чувствительность к неспецифическим раздражителям.
Интенсивность симптомов ринита обычно больше ночью.
Динамика развития АРК
В первый год симптомы поллиноза незначительны, ограничиваются умеренным ринитом, затем на протяжении трех – четырех лет интенсивность симптомов нарастает. В дальнейшем интенсивность заболевания годами удерживается на одном уровне.
В случаях тяжелого клинического течения и при давности заболевания более 3-5 лет развивается патологический процесс в придаточных пазухах носа, в частности гайморит. АРК может сочетаться с поражением пищеварительного тракта, кожи, сердечно-сосудистой и нервной систем.
При длительном течении болезнь может перейти в бронхиальную астму, приступы которой протекают тяжелее ринита и конъюнктивита.
Кожные проявления поллиноза
Атопический дерматит
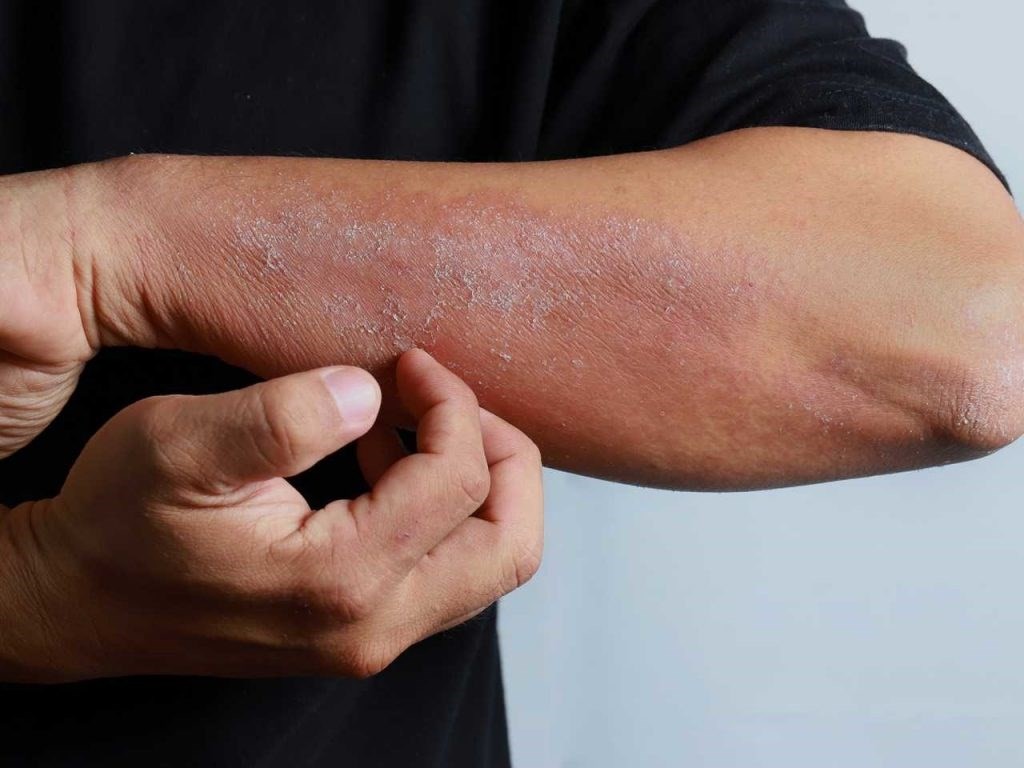
Атопический дерматит. У 6% больных выявляются кожные проявления поллинозов: экземы, атопические и контактные дерматиты, крапивница. Крапивница характеризуется внезапным и быстрым высыпанием волдырей на различных участках кожи. Волдыри сопровождаются сильным зудом.
Часто крапивница сочетается с отеком Квинке.
Отек Квинке

Отек Квинке начинается внезапно, у больного появляется плотная на ощупь припухлость, эластичной консистенции различной величины, с нечеткими границами.
Излюбленная локализация отека – губы, веки, тыл кисти, характерна несимметричность поражения. Возможно поражение слизистых оболочек носоглотки, дыхательных путей (вплоть до асфиксии).
Крайним выражением тяжести процесса является отек мозговых оболочек и паренхимы мозга. В течение нескольких часов отек нарастает, держится на протяжении нескольких дней на одном уровне. Беспокоит чувство распирания, реже зуд и тупая боль. Затем отек бесследно исчезает.
Экзема
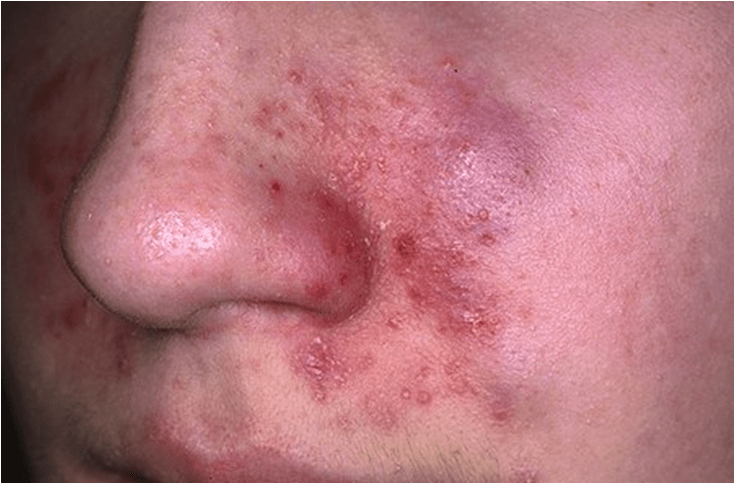
Это экзема (лат. eczeo- вскипать).
Для нее характерно хроническое рецидивирующее течение, наличие диффузных папуловезикулярных высыпаний на лице, шее, кистях, на голенях.
Некоторые растения (лютик, молочай, арника, примула и др.) могут вызывать развитие простого контактного дерматита.
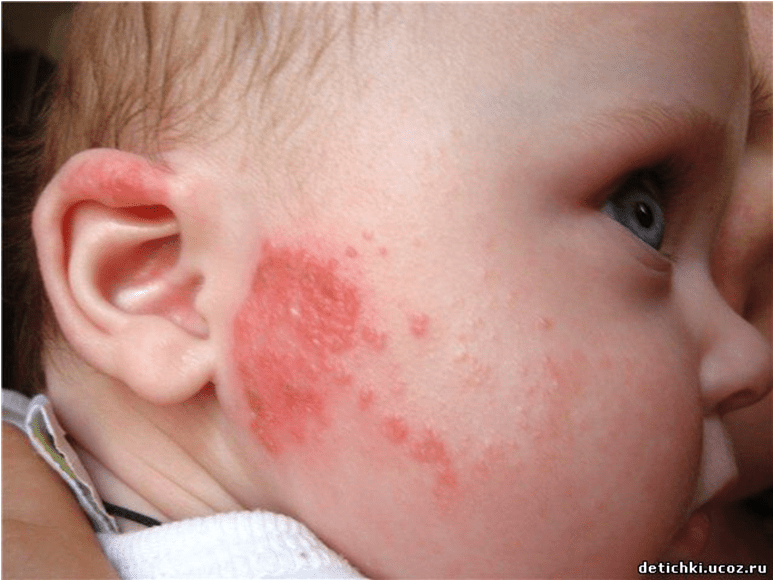
Как правило, он появляется на открытых участках кожного покрова, на местах воздействия раздражителя и не распространяется за их пределы. В зависимости от длительности воздействия указанных растений развиваются яркая эритема, отечность, а на их фоне – буллезные, пузырьковые элементы, папулы, пустулы. Больные ощущают жжение, напряжение кожи.
Сенная лихорадка с астмой (пыльцовая/сенная астма)
В сезон заболевания симптомы чаще всего развиваются в определенной последовательности: сначала аллергический ринит, конъюнктивит (редко в сочетании с крапивницей или дерматитом) и лишь затем, в период максимальной поллинации, астматические приступы.
Исчезают симптомы в обратной последовательности.
В сырые дождливые дни пациенты чувствуют себя лучше – в отличии от других форм бронхиальной астмы (резкое снижение концентрации пыльцы в воздухе).
В сезон обострения заболевания реактивность организма пациентов резко меняется, вследствие чего у многих их них появляется так называемая синергичная аллергия, то есть непереносимость ряда медикаментов, пищевых продуктов, которые вне обострения переносятся хорошо.
Диагностика поллиноза
Основные методы специфической диагностики поллиноза складываются из четырех этапов:
Аллергологический анамнез собирается по специальной схеме. Если из анамнеза выявляется четкая сезонность обострений аллергического заболевания, то при сопоставлении времени обострения со временем цветения растений в зоне проживания больного можно высказать
конкретные суждения о подозреваемых пыльцевых аллергенов.
Кожные аллергопробы (прик-тест) – это метод определения чувствительности (сенсибилизации) к различным аллергенам путем постановки кожных уколочных тестов с использованием растворов различных аллергенов.
Кожные аллергопробы обычно выполняются на коже сгибательных поверхностей предплечий (при
необходимости возможно выполнение на коже спины).
- Кожа в месте постановки проб обрабатывается антисептическим медицинским раствором.
- Затем на кожу наносят капли растворов различных аллергенов, а также капли тест-контрольной жидкости и раствора гистамина.
- Далее проводится укол прик-ланцетом в кожу на глубину не более 1 мм через каплю раствора аллергена.
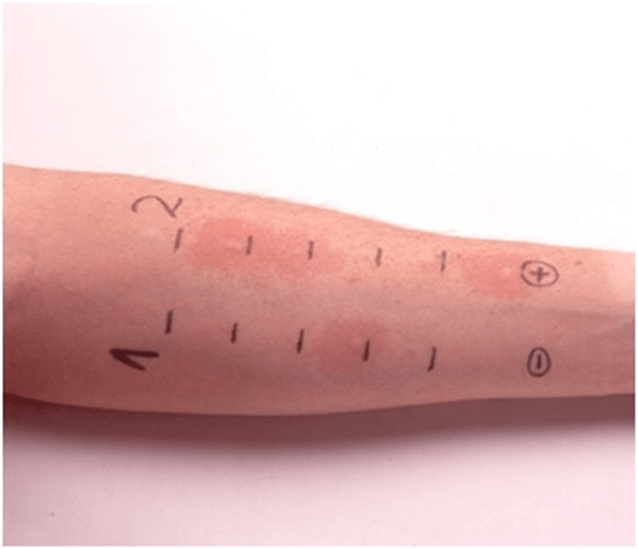
Оценку проб выполняют через 20 мин. Их оценка производится по образованию волдыря и покраснения в месте укола и измеряется по максимальному диаметру.
По сравнению со скарификационными пробами, в ответ на прик-тест значительно реже возникают ложноположительные реакции.
Провокационные тесты являются высоко достоверными критериями диагностики аллергических заболеваний. Их используют в случае расхождения данных анамнеза и результатов кожного тестирования.
В настоящее время выполняются следующие провокационные тесты:
- конъюктивальный,
- назальный,
- ингаляционный,
- подъязычный,
- элиминационный
Все провокационные тесты следует проводить только в период ремиссии, вне сезона цветения.
Лабораторные методы позволяют провести специфическую диагностику без введения аллергена больному. Их следует рассматривать как вспомогательные, имеющие ценность при сочетании с предыдущими специфическими методами исследования. Производится исследование уровня специфических антител класса IgE в сыворотке крови методом ИФА или радиоаллергосорбентным методом.
В период обострения следует придерживаться следующих правил:
- Ежедневно принимать душ, проводить влажную уборку;
- Днем рекомендуется закрывать окна и двери и воздержаться от прогулок в засушливую погоду;
- Ночью, либо после дождя рекомендуется проветривать комнату (когда концентрация пыльцы минимальна);
- Отдыхать рекомендуется рядом с водоёмами в регионах с минимальным содержанием аллергена;
- Элиминация аллергена (установление кондиционеров, избегание поездок на природу, переезд в другую местность на время цветения определенных растений и др.).
Лечение
Включает в себя 2 аспекта:
1. Проведение аллергенспецифической иммунотерапии (АСИТ), которая предполагает введение пациенту возрастающих доз аллергена, к которому он сенсибилизирован. В результате этого вырабатываются IgG — «блокирующие» антитела, которые связывают аллерген и снижают вероятность взаимодействия его с IgЕ.
2. Фармакотерапия. В фармакотерапии сезонных аллергических ринитов в настоящее время используют четыре основные группы лекарственных средств:
- Антигистаминные препараты (блокаторы Н1-рецепторов гистамина).
- Стабилизаторы мембран тучных клеток.
- Сосудосуживающие препараты (деконгестанты).
- Глюкокортикостероиды.
Антигистаминные препараты
В полости носа количество Н1-рецепторов гистамина значительно больше, чем в других тканях (бронхах, ЖКТ и др.). Антигистаминные препараты блокируют Н1-рецепторы, устраняя зуд, чихание, ринорею и заложенность носа.
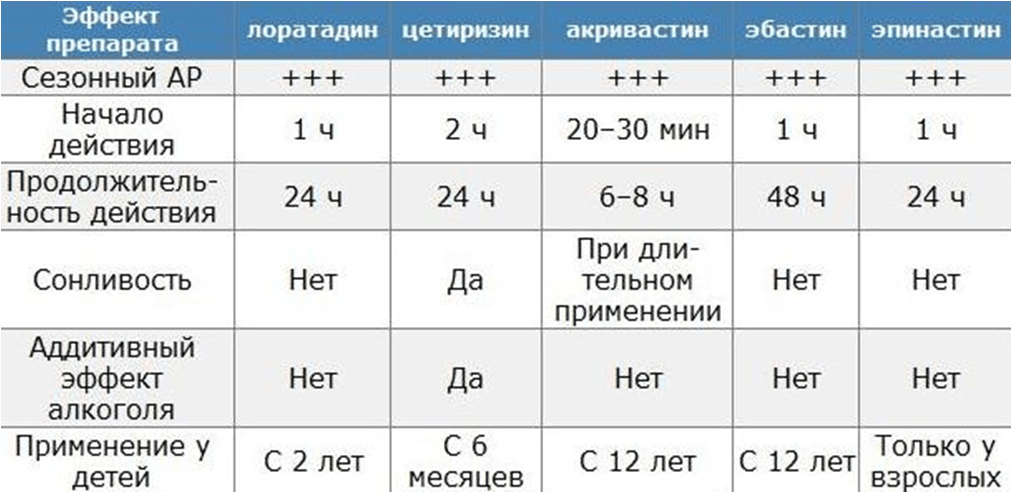
Для лечения АР применяют антигистаминные препараты преимущественно ІІ и ІІІ поколения
Стабилизаторы мембран базофилов и тучных клеток
Кромогликат натрия (кромолин, кромоглин, кромогексал, ломузол) — препарат кромоглициевой кислоты — тормозит секрецию гистамина из базофилов и тучных клеток, угнетает активность эозинофилов и нейтрофилов. Обладает эффектом при легкой и средней тяжести АР и практически не вызывает побочных действий. Для достижения оптимального действия его надо начинать принимать за 2 недели до предполагаемого обострения поллиноза. Применяют в виде назальных спреев по 1 дозе (2,6 мг) в каждый носовой ход 3 раза в день.
Кетотифен (задитен, астафен) — препарат комбинированного действия, который стабилизирует мембраны тучных клеток и блокирует Н1 рецепторы гистамина. Применяется внутрь по 1 мг (1 табл.) 2 раза в день.
Сосудосуживающие препараты (деконгестанты)
Являются стимуляторами альфа-адренорецепторов, устраняют отек слизистой оболочки и заложенность носа (ксилометазолин, оксиметазолин, нафазолин, тетризолин, фенилэфрин, тауминогептан).
Комбинированные препараты
Из комбинированных местных препаратов наиболее эффективным является виброцил. Виброцил содержит фенилэфрин (деконгестант) и антигистаминный препарат — диметинден малеат (финистил). Не оказывает седативного действия. Выпускается в форме капель (разрешены к применению у новорожденных), спрея и геля (с 6 лет). Продолжительность действия — до 6 ч.
Назальные глюкокортикоиды
(беклометазон, будесонид, мометазон, флютиказон, триамцинолон)
Считаются наиболее эффективными препаратами для лечения аллергических ринитов, обладают высокой терапевтической активностью при минимальном риске системных реакций.
Они эффективно устраняют все симптомы ринита. Однако глюкокортикоиды начинают действовать на 2–3-е сутки после применения и максимальный эффект развивается на 10–14-й день, поэтому в начале лечения их применяют совместно с антигистаминными или сосудосуживающими средствами.
Будесонид (ринокорт) применяют по 1 дозе (50 мг) в каждый носовой ход 1–2 раза в сутки с 6-летнего возраста.
Флунизолид (синтарис) применяют по 1–2 ингаляции (25–50 мкг) в каждый носовой ход 1 раз в день с 2-летнего возраста.